Was ist ein Spermogramm und was zeigt es? Was tun bei pathologischen Formen?
Wenn ein verheiratetes Paar kein Kind bekommen kann, glauben viele, dass der Grund im Gesundheitszustand der Frau liegt. In der Tat ist dies nicht immer der Fall. In etwa 40% der Fälle handelt es sich um männliche Unfruchtbarkeit. Deshalb sollte eine Umfrage zur Unfähigkeit, schwanger zu werden, beide Ehegatten passieren.
Der Untersuchungskomplex für eine Frau ist groß und zeitraubend. Für einen Mann reicht es manchmal aus, einfach eine Samenprobe für den Samen zu übergeben. In diesem Material werden wir beschreiben, wie diese Analyse durchgeführt wird, was ihre Normen sind, wie das Ergebnis zu entschlüsseln ist und was zu tun ist, wenn die tatsächlichen Ergebnisse alles andere als ideal sind.
Was ist das?
Wenn das Wort "Spermogramm" in zwei griechische Wurzeln zerlegt wird ("Sperma" - "σπέρμα" und "Gramm" -γρμμα), dann bedeutet dieser medizinische Begriff "Samenaufzeichnung". In der Tat ist es eine Laborstudie, die Analyse von Spermien, die es Ihnen ermöglicht herauszufinden, wie geeignet es für die Befruchtung des weiblichen Eies ist.
Die Analyse ermöglicht es, einige quantitative und qualitative Indikatoren für männliche Spermien herauszufinden, was dem diagnostischen Arzt die Möglichkeit gibt, festzustellen, ob familiäre Unfruchtbarkeit männlich ist, ob der Mann Erkrankungen des Fortpflanzungssystems hat.
Die Studie ist nicht nur den Vertretern des stärkeren Geschlechts zugeordnet, deren Frauen nicht schwanger werden können oder an gewöhnlichen Fehlgeburten oder Fehlgeburten leiden, sondern auch Männern, die sich als Spenderspender vorbereiten, sowie Männern, die ihre Sexualzellen für die Zukunft einfrieren möchten (Kryokonservierung wird empfohlen) In jungen Jahren geht er auf lebensgefährliche Militäreinsätze, bearbeitet Objekte mit einem erhöhten Strahlungsgrad und ist unter anderen Umständen die Fähigkeit des m beeinträchtigen Kinder haben in der Zukunft).
Das erste Spermogramm der Menschheitsgeschichte wurde vom legendären Wissenschaftler Leeuwenhoek, dem Schöpfer der Mikroskope, im 17. Jahrhundert aufbewahrt. Sicher, seine Forschung war oberflächlich. Er wies lediglich darauf hin, dass sich einige Vertreter der stärkeren Geschlechtszellen im Ejakulat aktiver bewegen als andere. Es dauerte etwa 300 Jahre, bis die Menschheit die Thesen formuliert hatte.
Erst zu Beginn des 20. Jahrhunderts wurden einheitliche Anforderungen an quantitative Indikatoren für männliche Samenflüssigkeit festgelegt. Sie wurden mehrmals von der Weltgesundheitsorganisation überarbeitet, und die Analyse wurde 2010 kürzlich geändert.
Auf der ganzen Welt haben Samenstandards keinen Zweifel. Russland hat jedoch eine eigene Praxis entwickelt, die sich von der Welt unterscheidet. Daher arbeitet nur ein Teil der Labore, die die Samenflüssigkeit untersuchen können, nach WHO-Standards.Der Rest hat seine eigenen Standards und Anforderungen sowie Kriterien für die Beurteilung und das Verständnis der Pathologie und der Norm.
Deshalb wollten wir diesen Artikel mit einem wichtigen Wunsch beginnen. Bevor Sie Ihre Spermienergebnisse mit den nachstehenden WHO-Richtlinien vergleichen, Geben Sie im Labor an, wo die Analyse durchgeführt wurde, ob sie nach diesen Standards arbeitet. Wenn nicht, können Sie nach den spezifischen Regeln dieses Labors fragen.
Reproduktionsmedizinische Experten sind zuversichtlich, dass in naher Zukunft alle russischen Laboratorien auf Weltstandards umsteigen werden, dies wird jedoch später geschehen.
Warum wird die Analyse durchgeführt und wie wird sie durchgeführt?
Das Spermogramm wird benötigt, um herauszufinden, wie hoch die Fruchtbarkeit eines Mannes ist, dh die Fähigkeit zur Befruchtung. Eine Studie unter dem Mikroskop. Der Diagnostiker bestimmt die Quantität, Qualität und einige andere Eigenschaften von Spermien.
Manchmal sind zusätzliche Tests erforderlich, beispielsweise der MAP-Test, mit dem Sie spezifische immunologische Prozesse identifizieren können - die Produktion von Spermien-Antikörpern. Manchmal benötigt der Arzt Daten zur Biochemie des Ejakulats, um den genetischen Wert der Spermatozoen zu verstehen, wird ein Spermogramm mit DNA-Fragmentierung erstellt. Die Analyse wird in verschiedenen Labors auf unterschiedliche Weise erstellt. Im Durchschnitt dauert es von 1 bis 3 Tagen, aber es kommt vor, dass sich die Bedingungen verzögern, Zum Beispiel, wenn Gentests erforderlich sind.
Damit die Ergebnisse zuverlässig sind, sollte der Mann die Regeln kennen, nach denen die Analyse durchgeführt wird. Sie betreffen die Einhaltung von Empfehlungen vor der Übergabe:
- Für 3-6 Tage sollte ein Mann den Sex einschränken und nicht masturbieren. Während dieser Zeit wird es Zeit haben, genügend Keimzellen zu reifen, um sich deren durchschnittliche Anzahl vorzustellen. Es ist die festgelegte Anzahl von Tagen, die Sie vor dem Spenden von Spermien enthalten müssen, da eine längere Abstinenz auch die Zusammensetzung des Ejakulats negativ beeinflusst: Nach längerer Abstinenz ist das Sperma dick und klebrig, was das Studieren erschwert.
- Eine Woche vor dem Putten sollte der Mann darauf verzichten, sich zu sonnen und das Solarium zu besuchen, ins Bad zu gehen, in die Sauna zu gehen und keine thermischen Auswirkungen auf die Genitalien zu haben. Sitzheizungen im Auto sollten ebenfalls nicht enthalten sein.
- Eine Woche vor der Geburt sollten Sie keine alkoholischen Getränke und insbesondere Drogen nehmen, viel rauchen. Es ist ratsam, die Einnahme von Medikamenten abzulehnen, aber wenn dies nicht möglich ist, ist es besser, die Analyse auf einen anderen Zeitpunkt zu verschieben. Die Wirkung von Antibiotika, Hormonen und anderen Medikamenten auf die Spermienqualität kann verheerend sein.
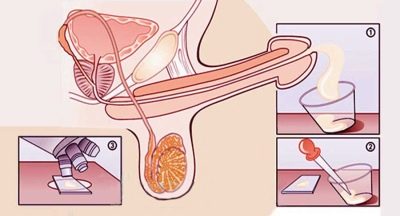
- Normalerweise wird die Analyse durch Masturbation weitergegeben. Dies kann sowohl in der Klinik als auch zu Hause erfolgen, wo ein Mann psychisch leichter und bekannter ist. In der Klinik zum Sammeln von Ejakulat wurde ein spezieller Behälter für Biomaterialien herausgegeben. Für die Hauszusammenkunft kann auch ein solcher Behälter oder ein medizinisches Kondom ohne Schmiermittel und Fremdsubstanzen ausgegeben werden, bei dem ein Mann normalen Geschlechtsverkehr mit einem Partner haben kann. Die am meisten bevorzugten Fruchtbarkeitsärzte betrachten die erste Methode, bei der ein Mann in einer Klinik in einem speziellen Gefäß getestet wird.
- Nach einer der Methoden des Ejakulats gesammelt, ist es wichtig, so schnell wie möglich an das Labor zu liefern - es ist wünschenswert, dies innerhalb einer Stunde zu tun. Beim Transport ist zu beachten, dass das Saatgut eine Temperatur nahe der Körpertemperatur haben muss. Dazu können Sie einen speziellen Thermobehälter verwenden. Sie können es in einer Apotheke kaufen oder in einer Klinik bekommen, mit der Sie einen Prüfungsvertrag haben.
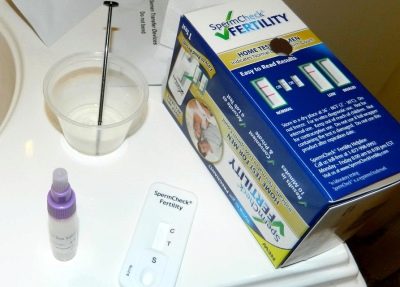
Überprüfen Sie die Qualität der Spermien zu Hause ist unmöglich. Sie können jedoch die Pathologie vermuten, wenn Sie einen Heimtest durchführen. SpermCheck. Der Test und die Anweisungen dafür können in der Apotheke erworben werden. Die Durchführung ist nicht viel schwieriger als bei einem normalen Schwangerschaftstest. Das Testsystem ermittelt jedoch (nicht übrigens auch genau) nur die Anzahl der Spermatozoen im Ejakulat (ungefähr).
Männliche Unfruchtbarkeit kann nicht nur mit quantitativen, sondern auch mit qualitativen Störungen zusammenhängen (es gibt Anomalien in der Struktur von Keimzellen, es gibt Abweichungen in der Funktionalität), und daher gibt es keine Alternative zum Spermogramm.
Was zeigt
Das Spermogramm gibt eine Vorstellung von den mikroskopischen und makroskopischen Eigenschaften der Keimzellen eines bestimmten Mannes. Nachfolgend sind alle Parameter aufgeführt, die im Labor nach WHO-Standards bewertet werden.
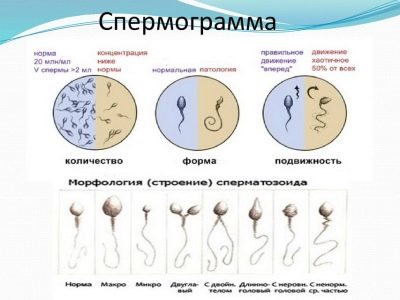
Menge, Volumen
Dieser Indikator ist nicht so sehr wichtig für die Bestimmung der Fruchtbarkeit als für die korrekte Durchführung aller Labormanipulationen mit dem Ejakulat. Es wird mit einer Spezialpipette mit abgestufter Wand gemessen. Es bestimmt auch die Viskosität der Spermien.
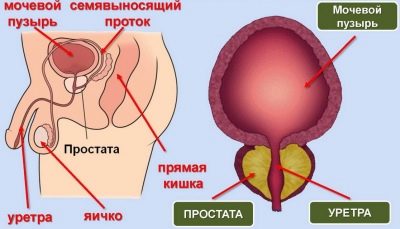
Für ein normales Studium sind mindestens 1,5-2 ml Samen erforderlich. Das Volumen hängt von der Menge der spezifischen Flüssigkeit ab, die die Samenblasen und die Prostatadrüse produzieren.
Ein Mangel an Flüssigkeit kann auf Probleme mit diesen Teilen des männlichen Fortpflanzungssystems hindeuten. Je kürzer die Abstinenzzeit ist, desto weniger Spermien werden freigesetzt.
Verflüssigungszeit
Spermien neigen dazu, sich zu verflüssigen und werden fließender, wenn sie eine bestimmte Zeit ab dem Zeitpunkt der Ejakulation vergehen. Diese Zeit wird Verflüssigungszeit genannt. Es ist für alle Männer unterschiedlich, erhebliche Schwankungen - von 15 Minuten bis zu einer Stunde. Bei bestimmten Pathologien können Spermien manchmal überhaupt nicht verdünnt werden.
Die Viskosität wird durch die Länge des "Filaments" bestimmt, die verbleibt, wenn der Laborglasstab beim Anheben des Instruments den Samen berührt. Wenn es mehr als 2 cm beträgt, wird das Sperma als viskos angesehen.
Spezielles Protein sorgt für Immobilität und Inaktivität von Spermien, während sie sich in den männlichen Geschlechtsdrüsen befinden. Unter der Wirkung des Saftes der Prostatadrüse löst sich das Eiweiß auf, die "Zhivchiki" werden aktiv und mobil.
Wenn keine Verflüssigung auftritt, vermutet der Arzt die Pathologie der Prostatadrüse. Um das Sperma im Labor zu verdünnen, helfen einige Enzyme, die künstlich hinzugefügt werden, um andere Parameter zu bestimmen.
Säuregehalt
Dieser Indikator wird durch spezielle Indikatoren für Papier oder ein spezielles Gerät bestimmt: Der pH-Wert eines gesunden Mannes liegt über 7,2. Ein unzureichender Säuregehalt verringert die Fähigkeit der Samenzellen, die Hülle des Eies beim Auflösen aufzulösen, wodurch die Fruchtbarkeit abnimmt.
Geruch und Farbe
Der Geruch der Unfruchtbarkeit wird nicht beurteilt. Dieser Parameter hat überhaupt keinen besonderen diagnostischen Wert, wird jedoch immer noch in der Schlussfolgerung über das durchgeführte Spermogramm angegeben, was den Ehepartnern viele Fragen aufwirft und viele Mythen über den Zusammenhang zwischen dem Geruch und der Fruchtbarkeit des Mannes aufwirft. Es besteht keine Verbindung.
Sie weisen darauf hin, dass der Geruch allein aufgrund der Tradition, der Gewohnheit „spezifisch“ ist, weil es immer so war. Achten Sie besonders auf diesen Parameter.
Es wird der gleiche zweifelhafte Parameter und die Farbe der Spermien berücksichtigt. Es wird angenommen, dass es bei einem gesunden Mann weiß oder gräulich sein sollte. Rosa, gelbliche, grünliche Schattierungen können über Pathologien sprechen - Beimischung von Blut, Eiter. Das Spermogramm beantwortet jedoch ziemlich genau die Frage der Anwesenheit und Abwesenheit von Substanzen auf zellulärer Ebene, so dass die Farbe nicht gesondert bewertet werden muss. Es ist, wie der Geruch, in stärkerem Maße als Hommage an die medizinischen Traditionen angezeigt.
Aus Fairness sollte beachtet werden, dass der Geruch von Sperma ein besonderes Enzym - Spermin - ergibt. Ihre Funktionen in Medizin und Wissenschaft sind noch nicht bekannt. Aber einige Ärzte sagen, dass der Geruch verwendet werden kann, um die Gesundheit der Prostatadrüse zu beurteilen, die dieses Spermin produziert. Es gibt keine offiziellen Beweise für diese Methode zur Diagnose von Prostataproblemen.
Spermienzahl
Die Anzahl der Keimzellen-Laborassistenten zählte in 1 ml Flüssigkeit sowie im gesamten Volumen des Ejakulats vollständig.Denken Sie nicht, dass sie die Menschen für "lebendig" halten. Das wäre unmöglich, denn in 1 ml gibt es Millionen davon. Berechnungen machen spezielle Zählkammer.
Um den Prozess der mathematischen Berechnungen zu beschleunigen, kann ein Labortechniker Spermien auf ein Glas mit 22 x 22 cm auftragen. In einem Tropfen Sperma auf einem solchen Stück Glas mit einer Vergrößerung des Mikroskops um 400 erscheint die Anzahl der Zellen, die über die Anzahl der Zellen in 1 Milliliter sprechen wird, im Sichtfeld. Zum Beispiel sieht ein Labortechniker 20 Zellen, dies zeigt das Vorhandensein von 20 Millionen Zellen in 1 ml an.
In einigen Labors gibt es Sperma-Analysatoren - spezielle Mikroskope mit integrierter Kamera, die selbst die Anzahl der Keimzellen in der Samenflüssigkeit erfassen und zählen. Für den Fall, dass nur wenige Spermatozoen vorhanden sind und im Sichtfeld des Mikroskops nur einzelne Schwanzrepräsentanten zu sehen sind, wird das Sperma in eine Zentrifuge gegeben und die Anzahl der Zellen im Sediment wird untersucht.
Gesamtbeweglichkeit der Zellen
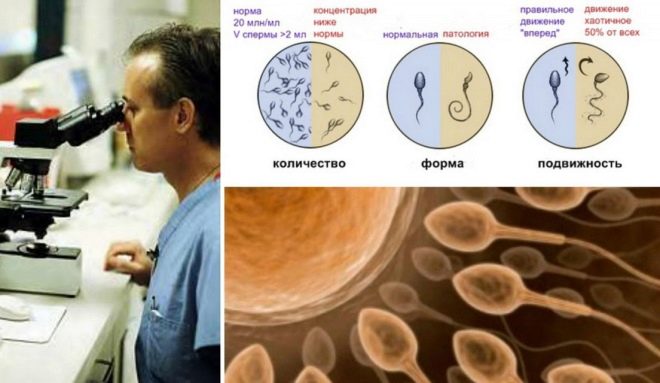
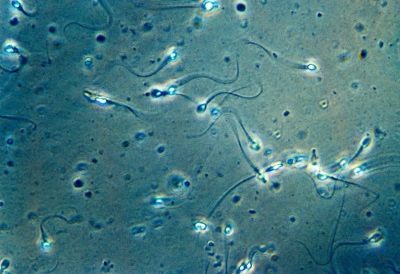
Entsprechend ihrer Fähigkeit, sich zu bewegen und letztendlich das geschätzte Ziel zu erreichen - die Eier, werden alle Spermatozoen in 4 Gruppen unterteilt, die durch lateinische Großbuchstaben von A bis D bezeichnet werden.
Die hartnäckigsten und zielorientiertesten Zellen sind Kategorie A. Ärzte beschreiben sie als progressiv, aktiv und mobil. Solche Keimzellen bewegen sich nur direkt und ziemlich schnell mit einer Geschwindigkeit von 25 Mikrometern pro Sekunde. Das heißt, in zwei Sekunden schaffen es solche selektiven „Lebenden“, eine Distanz zu überwinden, die ihrem eigenen Wachstum entspricht.
Spermien der Kategorie B unterscheiden sich von ihren Elitekameraden nur in der Geschwindigkeit, sie ist etwas niedriger. Aber die Bewegungsrichtung haben sie auch - nur gerade und keinen Mikrometer zur Seite. Es wird angenommen, dass nur Spermien mit der Mobilitätskategorie A und B die weibliche Fortpflanzungszelle befruchten können.
Zellen der Kategorie C können sich anders verhalten. Bewegen Sie sich entweder an einem Ort oder unberechenbar, nicht in der Vorwärtsrichtung, in Kreisen, Zickzacks usw. Sie werden als nicht progressiv und mobil bezeichnet, und solche Spermien lassen keine besondere Hoffnung auf Befruchtung erwarten.
"Zhivchik" die letztere Kategorie D bewegt sich überhaupt nicht.
Für die Konzeption ist es wichtig, dass der Samen des zukünftigen Vaters war mindestens ein Viertel der Keimzellen der Kategorie A. Ist dieser Betrag geringer, wertet der Labortechniker sie insgesamt mit den „Kollegen“ der Kategorie B aus.
Ein gesundes Spermogramm wird als solches Ergebnis betrachtet, bei dem der Samen eines Mannes insgesamt mindestens 50% der „zhivchikov“ -Kategorie A und B aufweist.
Die Bewegungsfähigkeit der Keimzellen wird auch von Spermienanalysatoren oder Zählkammern überwacht. Dies geschieht gleichzeitig mit dem Zählen ihrer Anzahl.
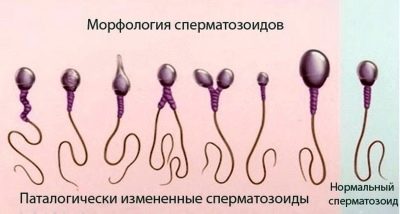
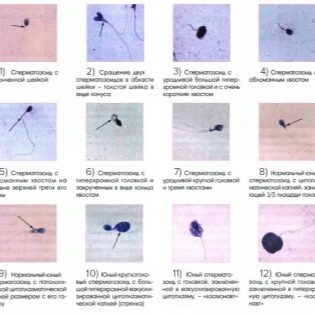
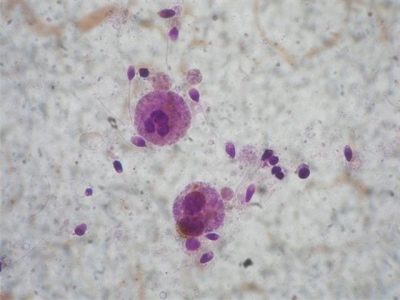
Spermamorphologie
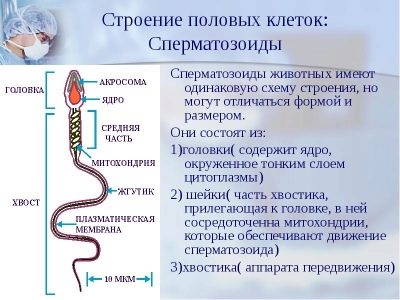
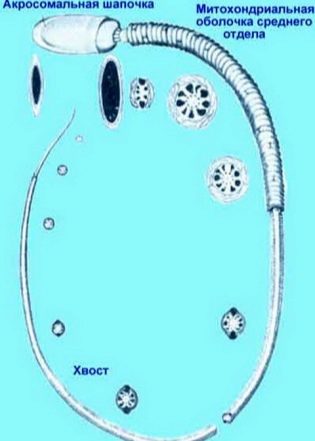
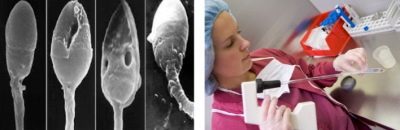
Dies ist eine umfangreiche Studie zur Struktur von Spermien. Mikroskopisch untersucht der Arzt, wie die männlichen Geschlechtszellen gefaltet werden. Bewertet die Form und Struktur des Kopfes, des Halses, des Mittelteils, des Schwanzes und des Spermas.
Meist werden Krugers strikte Kriterien verwendet, nach denen die Strukturmerkmale der Zellen mit dem Standard verglichen werden und jeder Grenzwert zur Kategorie der Pathologie gehört, die Zelle wird verworfen.
Der Spermakopf muss sein im Singular, flach und oval. Es sollte nicht konisch gepresst werden. Kopfabmessungen in der Länge - 4-5,5 Mikrometer, Breite - 2,5-3,5 Mikrometer.
Besonderes Augenmerk wird auf die Acros in der Kopfstruktur gelegt. Es sollten keine Vakuolen darin sein, es sollte etwa die Hälfte des Kopfbereichs einnehmen.
Der Samenhals sollte flach und klein sein und nicht mehr als 1 Mikrometer betragen. Es ist wichtig, dass er fest und sicher mit dem Kopf verbunden ist, wodurch die Wahrscheinlichkeit eines Abreißens des Schwanzes ausgeschlossen wird. Die Verbindung sollte rechtwinklig sein.
Der Schwanz oder das Flagellum ist der längste Teil der männlichen Geschlechtszelle. Es sollte besetzen nicht weniger als 90% der Länge des gesamten Spermatozoon. Der Schwanz sollte eins sein, sich zum Ende hin leicht verjüngen.Verdrehte Schwänze, kurz oder abgebrochene Flagellen sowie die Pathologie des Kopfes, der mittlere Teil der Zelle, sind die Grundlage für die Ablehnung.
Denken Sie nicht, dass ein gesunder Mann kein defektes Sperma hat. Sie sind immer ziemlich viel. Zu verschiedenen Zeiten empfahl die WHO, die Präsenz morphologischer Zellen zur Norm zu machen. im Bereich von 50 bis 70%.
Die Kruger-Kriterien legen eindeutig fest, dass der Anteil der defekten Spermatozoen bis zu 85% betragen kann. Für die Empfängnis ist es natürlich notwendig, dass ein Mann mindestens 14-15% der idealen, vollkommen gesunden und morphologisch korrekten Spermatozoen besitzt.
Vitalität
Dieser Parameter gibt die Anzahl der lebenden Keimzellen im Ejakulat an. Wenn die Samenzelle mobil ist, lebt sie definitiv. Aber die feste Zelle kann sowohl lebendig als auch tot sein.
Es gilt als normal, wenn nicht weniger als die Hälfte der lebenden Zellen verschiedener Bewegungskategorien (A, B und C) im Sperma des Mannes sind. Die Zellen der Kategorie D sind unbeweglich, aber ihre Vitalaktivität muss nur untersucht werden, wenn die verbleibenden lebenden Zellen weniger als 50% betragen.
Um zu verstehen, ob der Zinger lebt, beurteilen Sie den Zustand der äußeren Membran. Nach dem Zelltod ist die Integrität dieses Umschlags gebrochen. Zur Probe den Farbstoff Eosin hinzufügen. Er kann nicht mit einer ganzen Membran in das lebende Sperma eindringen, dringt aber leicht in tote Zellen ein, deren Hülle bereits gebrochen ist. Solche Spermatozoen werden unter der Einwirkung des Farbstoffs rosa.
Eine andere Methode basiert auf dem Einbringen einer Samenprobe in eine hypotonische Lösung. Lebende und lebende Zellen beginnen gleichzeitig zu wachsen, schwellen an, ihre Schwänze drehen sich zu Schleifen und die Toten reagieren in keiner Weise. Bei beiden Methoden wird das Ergebnis mit einem Mikroskop bewertet.
Runde Zellen
In der männlichen Samenflüssigkeit befinden sich neben dem Sperma des Caudat auch andere Zellen, die nicht sexuell sind. Sie werden rund oder rund genannt. Dies umfasst hauptsächlich zwei Arten von Zellen - Leukozyten und unreife Spermatogenese-Zellen.
Ursprünglich schlug die Weltgesundheitsorganisation vor, ihre Konzentration zu bestimmen, in der Annahme, dass dies beispielsweise auf eine Zunahme der Leukozyten im Samen schließen lässt. Später stornierte die Organisation selbst ihre Anweisung und erkannte, dass die Konzentration von Rundzellen keinen großen diagnostischen Wert hat. Einige Labors füllen die Spalte für das Spermogramm nicht mehr aus. Sie sollten jedoch nicht darauf achten.
Jeder Mann hat unreife Zellen, die noch zu Samenzellen werden müssen. Ihre Anzahl kann variieren, sie ist nicht konstant, und die Gesamtkonzentration solcher runder Zellen wird ebenfalls als nicht informativ erkannt. Wenn es bestimmt wird, ist es ausschließlich "durch Gewohnheit".
Weiße Blutkörperchen
Leukozyten im Samen sind überhaupt. Es ist wichtig, wie viel ihre Anzahl ist. Wenn solche Zellen mehr als 1 Million in 1 Milliliter Samenflüssigkeit gefunden werden, hat der Mann höchstwahrscheinlich entzündliche Prozesse in der Prostatadrüse oder den Samenbläschen.
Leukozyten mit der Methode der Spermafärbung und der anschließenden Untersuchung unter einem Mikroskop zu identifizieren. Nur auf diese Weise können Leukozyten von Zellen unterschieden werden, aus denen bald Spermatozoen werden, vorerst aber rudimentäre runde Zellen.
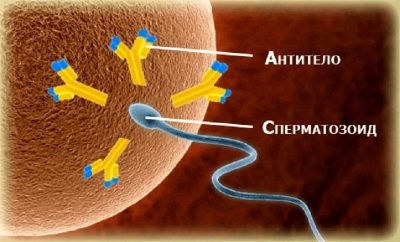
Antisperm-Antikörper
Der männliche Körper kann wie der weibliche Körper Antikörper gegen Spermien produzieren, was die Empfängnis eines Kindes erheblich erschweren wird, da die Immunität die männlichen Keimzellen mit speziellen Antikörpern zerstört, was die Spermatozoen als Bedrohung betrachtet. Eine solche Immunität kann sich bei Infektionen des Genitaltrakts und beim Analsex entwickeln.
Wenn die Antikörper den Spermakopf angreifen, kann sich die Keimzelle nicht mit der Eizelle verbinden.Wenn der Schwanz des Spermas angegriffen wird, verliert die Zelle ihre Bewegungsfähigkeit.
Das Vorhandensein solcher destruktiven Antikörper kann durch Spermagglutination angezeigt werden - das Verkleben von Spermatozoiden zwischen den betroffenen Körperteilen oder Schwänzen.
Detektieren Sie das Vorhandensein von Antikörpern genau MAR-Test Währenddessen wird eine Probe von Kaninchen-Antikörpern gegen menschliche Antikörper zu einer Spermaprobe hinzugefügt. Wenn der Wirkstoff oder die Silikonmikropartikel, die in ihn eindringen, an den Spermatozoen haften bleiben, ist dies höchstwahrscheinlich eine immunologische Unfruchtbarkeit.
Ergebnisse OK - Protokoll
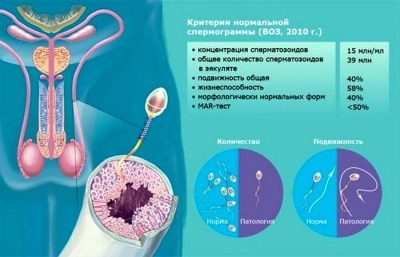
Gute Indikatoren für gesunden Samen sind wie folgt:
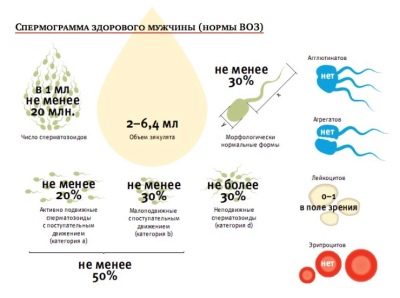
| Hauptanzeige | WHO-Standards nach 2010 (aktuell) | WHO-Standards bis 2010 (zu Referenzzwecken) |
| Volumen des Ejakulats | Nicht weniger als 1,5 ml | Nicht weniger als 2 ml |
| Spermasäure | Nicht weniger als 7,2 | Nicht weniger als 7,2 |
| Spermienkonzentration | Insgesamt über 39 Millionen, mindestens 15 Millionen in 1 ml Material | Nicht weniger als 20 Millionen in 1 ml. Insgesamt nicht weniger als 40 Millionen |
| Mobilität | Nicht weniger als 40% der Zellen A und B, mehr als 32% der Zellen des Typs A | 50% der Zellen des Typs A und B oder 25% der Zellen des Typs A eine Stunde nach der Ejakulation |
| Vitalität | Mindestens 58% der lebenden Zellen in der Probe | Mindestens 50% der lebenden Spermien |
| Weiße Blutkörperchen | Nicht mehr als 1 Million pro 1 Milliliter | Nicht mehr als 1 Million pro 1 Milliliter |
| Antikörper gegen Samen | Nicht mehr als 50% der Testergebnisse | Mit Antikörpern im MAP-Test assoziiert ist nicht mehr als 50% |
| Spermamorphologie | Mindestens 4% gesunde Zellen | 15% der morphologisch gesunden Zellen, mindestens 4% |
Pathologien können vielfältig sein, alle sind irgendwie mit quantitativen und qualitativen Abweichungen von den Normen sowie mit Fehlfunktionen der männlichen Geschlechtszellen verbunden. Pathologische Zustände - Beschreibung und Ursachen
Wenn im Spermogramm keine pathologischen Formen gefunden werden, verwendet der Arzt den Begriff "Normozoosperiya"Das bedeutet, dass der Test keine Anomalien zeigte und die Samenwerte normal sind.
Wenn pathologische Formen gefunden werden, kann es viele Namen geben. Wir werden ausführlicher darüber berichten.
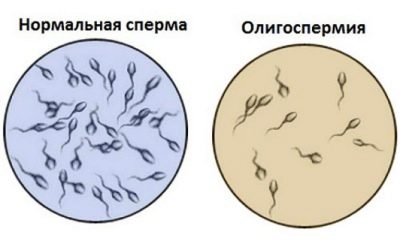
Oligozoospermie
Dieser Begriff bezieht sich auf den pathologischen Zustand, bei dem die Anzahl der Spermatozoen im Ejakulat deutlich unter den vorhandenen Standardwerten liegt.
Sowohl angeborene als auch erworbene Ursachen können die Konzentration von Keimzellen beeinflussen. Dies kann als vollständig angeborenes Fehlen der Hoden verstanden werden, aber auch nicht in den Hodensack (Kryptorchismus). Oft ist die Anzahl der Keimzellen aufgrund von Krampfadern, der Varikozele, reduziert.
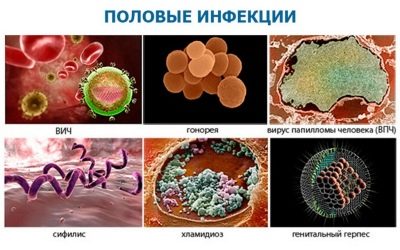
Die Anzahl der Spermien kann aufgrund von Traumata oder Entzündungen der Hoden, aufgrund chronisch sexuell übertragbarer Infektionen (Mykoplasmen, Ureaplasma, Chlamydien usw.) verringert sein.
Wenn ein Mann den Hodensack regelmäßig überhitzt, wenn er zum Beispiel die Sauna oder den Dampf im Bad besucht, wenn er hohen Temperaturen ausgesetzt ist, kann die Anzahl der Keimzellen in der Samenflüssigkeit ebenfalls reduziert werden.
Die Wurzel des Problems kann in den Pathologien des Rückenmarks, der Nieren und der Leber, unkontrolliertem malignen Rauchen und Drogenkonsum liegen. Die Wirkung von Alkohol auf die Spermienzahl ist ebenfalls groß. Wenn ein Mann starke Getränke missbraucht, ist die Oligozoospermie nur eine von mehreren Diagnosen, die aus den Ergebnissen der Spermogramme zu erwarten sind.
Eine Abnahme der Anzahl der Spermatozoen kann bei unzureichender, unzureichender, unregelmäßiger Ernährung, bei häufigem Stress und starker körperlicher Anstrengung, bei unzureichendem Schlaf sowie bei hormonellen Störungen, beispielsweise bei unzureichenden Testosteronspiegeln und bei häufigem Geschlechtsverkehr, beobachtet werden. Aus diesem Grund wird Männern geraten, auf Sex und Masturbation zu verzichten, bevor sie Sperma zum Testen geben.
Asthenozoospermie
Ärzte nennen also den Zustand, in dem die Beweglichkeit der Spermien beeinträchtigt ist. Sie können ausreichen, aber die Empfängnis findet nicht statt, da Keimzellen einfach sind kommen Sie nicht zum Ei, weil die Aktivität eingeschränkt ist.
Die Ursache für das faule Verhalten des „zhivchikov“ kann eine Verletzung der Morphologie der Keimzellen selbst sein. Bei einigen Anomalien haben die Spermien keine Schwänze oder es gibt zwei oder mehr Flagellen, der Kopf wird verkleinert oder vergrößert.
Anomalien der Spermienentwicklung können angeboren oder erworben sein, was aufgrund der unzureichenden Ökologie aufgrund der unangemessenen Lebensweise eines Mannes möglich geworden ist.
Der Grund für die Unfähigkeit der Spermien, sich aktiv vorwärts zu bewegen (Dyskinesien), kann eine hohe Viskosität der Samenflüssigkeit sein. Eine erhöhte Viskosität wird häufig bei Männern beobachtet, die zu selten Sex haben, und auch bei Männern, deren Aktivität mit einer Exposition gegenüber toxischen Substanzen und Giften verbunden ist. Eine Verletzung der Bewegungsfähigkeit der Keimzellen kann bei fortgeschrittenen Formen von Genitalinfektionen sowie bei Prostatitis beobachtet werden.
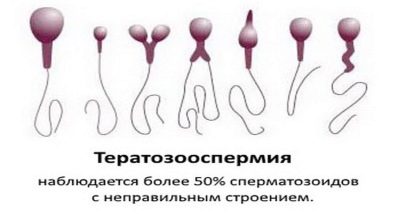
Teratozoospermie
Dieser Begriff weist auf das Vorhandensein einer großen Anzahl hässlicher, mutierter Spermien mit morphologischen Störungen im Sperma hin - Pathologien des Kopfes, des Schwanzes, des Mittelteils und des Halses. Sie können nicht nur der Grund dafür sein, nicht schwanger zu werden, Aber auch die Ursache von Fehlgeburten bei Frauen, die Ursache für grobe Chromosomenanomalien beim Fötus.
Aus diesem Grund ist es wichtig, die Morphologie der männlichen Geschlechtszellen vor der Schwangerschaft zu beurteilen, um die traurigen Fakten während des Tragens des Kindes oder nach dem Ende der Schwangerschaft nicht anzugeben.
Die Ursachen für Abnormalitäten in der Struktur von Keimzellen bei den Vertretern des stärkeren Geschlechts können Hormone sein. Wenn ein Mann ein hormonelles Versagen hat, ist die Anzahl der Referenzwerte, die für die Empfängnis von Keimzellen im Ejakulat ideal sind, erheblich reduziert.
Häufig wird die Morphologie von Spermien bei Männern verletzt, die sich einer hormonellen Behandlung unterziehen oder Steroidhormone für Sport, Fitness, Bodybuilding und Gewichtheben verwenden.
Mutierte Keimzellen können Virusinfektionen sein. Die gefährlichste dieser Krankheiten ist eine Herpesinfektion der zweiten Art, die auch Herpes genitalis genannt wird.
Ein wichtiger Einfluss wird durch den übermäßigen Konsum von Bier und anderen alkoholischen Getränken, Nikotin, Drogen, Stress und Schlafmangel, schlechte Ernährung, Mangel an Vitaminen ausgeübt. Das Leben in Regionen mit ungünstiger Ökologie oder einfach den Bedingungen einer vergasten Großstadt ist auch eine Voraussetzung für die Störung der Spermamorphologie.
Azoospermie
Hinter diesem Namen verbirgt sich eine schwere Form der männlichen Unfruchtbarkeit, bei der sich im Ejakulat keine Spermien befinden. Wenn die Pathologie eine obstruktive Ursache hat, kann das Sperma mechanisch nicht mit Samenflüssigkeit vermischt werden, beispielsweise aufgrund von Pathologien der Struktur des Fortpflanzungssystems.
Okklusion kann in den Nebenhoden oder in den Samengängen auftreten. Die nicht-obstruktiven Ursachen für das Fehlen von Keimzellen in der Samenflüssigkeit sind anfangs mit Abnormalitäten bei der Spermienproduktion verbunden.
Azoospermie kann als Folge schwerer entzündlicher Erkrankungen des Fortpflanzungssystems auftreten, sowohl viral als auch bakteriell. Die Krankheit kann vererbt werden, wenn das entsprechende Gen im genetischen Satz "spielt". Zum Beispiel kann eine vollständige Abwesenheit des Vas deferens angeboren sein.
Der Grund für das Fehlen von Spermatozoiden kann in der Verletzung der Hoden, bei Operationen am Rückenmark oder in der Leber liegen.
Bedienung Vasektomiein denen sich die Gänge schneiden oder zu stark spannen, führt dies zu einer vollständigen Sterilität der Spermien, zu einem Fehlen von Spermien in der Flüssigkeit, die als Mittel zur chirurgischen Empfängnisverhütung verwendet wird.
Das Fehlen von „zhivchikov“ aufgrund von Produktionsverletzungen tritt häufig unter dem Einfluss von Antibiotika, Medikamenten zur Behandlung von Krebserkrankungen, nach Abschluss von Chemotherapie- und Strahlentherapie bei Krebserkrankungen auf.
Aspermia
Dies ist das völlige Fehlen von Sperma während des Orgasmus oder einer sehr geringen Menge davon. Bei echter Aspermie fällt das Sperma nicht vollständig auf, und am Ende des Geschlechtsverkehrs treten auch keine Orgasmen auf. Bei einer falschen Aspermie erleiden Männer einen Orgasmus, es kann sogar eine kleine Menge Ejakulat freigesetzt werden, es enthält jedoch kein einziges Spermatoon.
Die Ursache dieses Phänomens kann die retrograde Ejakulation sein, wenn Samen in der Blase freigesetzt wird. Häufig schaffen unbehandelte sexuell übertragbare Krankheiten, entzündliche Prozesse im Fortpflanzungssystem der Vertreter des stärkeren Geschlechts oft Voraussetzungen für die Entstehung von Aspermien.
Nicht der letzte Platz unter den Gründen für das Fehlen von Spermien wird auf psychische und emotionale Störungen, Verletzungen des Rückenmarks und des Gehirns sowie auf angeborene Defekte der Hoden und Samenleiter gelegt.
Aspermie kann eine Komplikation einer solchen häufigen Erkrankung sein, wie Diabetes, Tuberkulose. Oft wird es bei Männern diagnostiziert, die Alkohol und Drogen missbrauchen. Im fortgeschrittenen Alter kommt bei Männern die physiologische Aspermie vor, sie gilt als irreversibel. In allen anderen Fällen Medizin ist bereit, einem Mann zu helfen, Vater zu werden, aber bestimmte Handlungen hängen von der Ursache des Zustands ab.
Leukozytospermie
Zu hohe Leukozytenwerte in der Samenflüssigkeit werden als vollendete Tatsachen diagnostiziert. Die wahre Ursache für den Überfluss an weißen Blutkörperchen im Ejakulat kann nicht immer festgestellt werden. Eine große Anzahl von Leukozyten zerstört die Membranen der Spermien und verringert ihre Bewegungsfähigkeit.
Das Auftreten dieser Zellen im Samen spricht immer von einem Entzündungsprozess. Der Ort des Prozesses wird jedoch nicht immer gefunden, insbesondere wenn die Krankheit chronisch ist und fast asymptomatisch ist.
Oft treten weiße Blutzellen, die die in der obigen Tabelle angegebenen Standards überschreiten, aufgrund von Vesiculitis, Prostatitis, Urethritis und anderen entzündlichen Erkrankungen im Sperma auf. Mit einem solchen Ergebnis erfordern die Spermogramme daher eine zusätzliche Untersuchung, die in ihrem Umfang recht beeindruckend ist, einschließlich Tests auf Infektionen, Urinzählung und andere diagnostische Methoden.
Akinospermie
Bei dieser Pathologie gibt es eine vollständige Immobilität der Spermien. Sie können am Leben sein, normales genetisches Material enthalten, aber sie können ihr ziel nicht erreichen, die eizelle. Männer können von Geburt an unbewegliche Geschlechtszellen haben, das heißt, seine Spermien sind bereits mit einer beeinträchtigten motorischen Funktion gebildet und können unter dem Einfluss erworbener Faktoren unbeweglich werden.
Der Grund für die Produktion solcher Keimzellen kann eine Schädigung des Epithels sein, die von einer infektiösen oder entzündlichen Erkrankung des Urogenitalsystems, einschließlich Geschlechtskrankheit, begleitet wurde.
Bewegungslose Spermien können bei ankylosierender Spondylitis oder rheumatoider Arthritis werden. Die Zellmotilität kann aufgrund eines signifikanten Überschusses an Spermienantikörpern vollständig verloren gehen.
Nekrospermie
Mit dieser Pathologie im Samen ganz oder fast ganz kein lebendes Sperma. Wenn das Problem wahr ist und das Sperma bereits unproduktiv produziert wird, kann die Medizin leider nicht helfen.
Diese Form der Nekrospermie ist jedoch äußerst selten. Am häufigsten tritt bei Vertretern des stärkeren Geschlechts eine partielle oder vollständige Nekrospermie auf, bei der der Tod von Keimzellen unter dem Einfluss einiger negativer Faktoren nach der Entwicklung auftritt.
An erster Stelle in Bezug auf einen Killer-Effekt auf Spermatozoen sind sexuell übertragbare Infektionen, die auf intime Weise übertragen werden. Darüber hinaus gibt es hormonelle Störungen, bei denen der männliche Hormonspiegel im Körper eines Mannes nicht ausreicht, um das Leben der Keimzellen zu erhalten.
Auch tote Spermien können bei Tuberkulose, Nierenversagen, Verletzungen der Fortpflanzungsorgane oder Strahlenbelastung auftreten. Eine Voraussetzung für die Entwicklung der Pathologie kann die Varikozele sein.
Bakterien und Viren führen zu einer Abnahme der Spermasäure, was zur Folge hat, dass Spermazellen, die sehr empfindlich auf Änderungen in ihrer Umgebung reagieren, innerhalb von Stunden eine Massenmasse bilden.
Spermatozoen werden seltener aktualisiert, der Zyklus der Spermatogenese dauert 74 Tage. Bei vollständiger und partieller Nekrospermie können Ärzte einem Mann jedoch helfen, Vater zu werden.
Kryptospermie
Eine solche Diagnose wird gestellt, nachdem das Spermogramm mit traditionellen Methoden durchgeführt wurde, und es zeigte so wenige Spermatozoen, dass eine Zentrifugation erforderlich war. Kryptospermie ist eine vernachlässigbare Anzahl von Keimzellen im Sediment, nachdem sie eine Zentrifuge passiert haben.
Die Ursache des Phänomens können die im Kindesalter übertragenen Mumps (infektiöse Parotitis) sowie Varikozele, genetische Pathologien der Fortpflanzungsorgane und des Fortpflanzungssystems, hormonelles Ungleichgewicht sein. Alle Ursachen, außer genetischen und angeborenen, sprechen gut auf medizinische Korrekturen an.
Hemospermie
Eine solche Pathologie wird angezeigt, wenn Blut im Spermogramm nachgewiesen wird. Normalerweise sollte sich kein Blut im Ejakulat befinden. Echte Hämospermie unterscheidet sich von falsch darin, dass Blut aus den Hoden, der Prostata, in die Samenflüssigkeit gelangt. Und im Falle einer falschen Art von Pathologie liegt sie in Form einer Vene vor, die im Ejakulat bereits in die Harnröhre eingemischt wird, wenn sie ohnmächtig wird.
Die Ursache kann Prostatitis, Urethritis, Vesikulitis sein. Bei einigen onkologischen Erkrankungen kann auch Blut im Samen beobachtet werden. Bei dieser Pathologie gibt es im Gegensatz zu vielen anderen Problemen mit Spermien Symptome, und der Mann kann sie rechtzeitig erkennen. Dies ist nicht nur eine visuelle Veränderung der Farbe der Spermien, sondern auch Schmerzen beim Wasserlassen, eine Abnahme des sexuellen Verlangens, eine Abnahme der Orgasmusempfindungen.
Der Grund kann auch in den häufigen und intensiven sexuellen Kontakten, in entzündlichen Prozessen, in der Blutversorgung des Fortpflanzungssystems des Mannes liegen.
Behandlung und Empfehlungen zur Verbesserung der Spermienqualität
Die Wiederherstellung der Spermienqualität kann nur diskutiert werden, nachdem die Ursachen der pathologischen Formen des Spermogramms ermittelt wurden. Normalerweise bewirkt die Behandlung eine gute Wirkung und 90% der Männer mit erworbenen Pathologien schaffen es, die Fruchtbarkeit wiederherzustellen.
Wenn die Ursache in Infektionen liegt und dies durch Labortests (Blut, Abstriche, Urin) nachgewiesen wird, wird bei Herpesinfektionen eine Antibiotika-Behandlung vorgeschrieben - Antiherpesika. Ein Antibiotikum wird oft verschrieben. «Levofloxacin»im Zusammenhang mit Breitspektrum-Medikamenten.
Nach einer entzündungshemmenden Behandlung empfahl ein Mann einen Vitaminkurs während des Spermatogenese-Zyklus - etwa 3 Monate. Diese Zeit ist notwendig, um die Qualität und Quantität der Spermien wiederherzustellen.
Männer, deren Ursachen für Unfruchtbarkeit in mechanischen Barrieren für die Abgabe von Spermien begründet sind, können mit Antibiotika behandelt werden, um den Entzündungsprozess zu verhindern. Vitamine E, A, C, D, B, Folsäure, Mineralien, insbesondere Zink- und Selenpräparate, allen Männern mit eingeschränkter Menge und Qualität der Samenflüssigkeit gezeigt.
Wenn der Grund nicht ansteckend ist, reicht es manchmal aus, die Situation zu ändern - mehrere Monate lang nicht in einer städtischen Umgebung zu leben, sondern außerhalb der Stadt, an der frischen Luft.
Die Ernährungskorrektur umfasst eine Einführung in die Ernährung von Eiweißprodukten, Milch, Fleisch, Fisch und Hüttenkäse.Um das Volumen und die Funktionalität des Ejakulats zu erhöhen, muss ein Mann das Trinkregime einhalten, schlechte Gewohnheiten aufgeben und die vom Arzt empfohlene Art der sexuellen Aktivität beibehalten (zu häufiges Sexieren schädigt die Spermienqualität nicht zu selten als zu seltene sexuelle Beziehungen).
Die Verbesserung der Spermienqualität tritt häufig auf, nachdem ein Mann seine Arbeitsaktivität korrigiert, sich weigert, in der Nachtschicht zu arbeiten, genug Schlaf zu bekommen, sich vollständig zu entspannen.
Das Wochenende auf der Couch sollte durch Skifahren oder Schwimmen, Radfahren und einfaches Joggen ersetzt werden.
Wenn die Ursache der pathologischen Form von Spermien in einem hormonellen Versagen oder Ungleichgewicht liegt, schreibt der Endokrinologe die Behandlung mit hormonellen Korrekturmaßnahmen vor. Gleichzeitig mit dieser Therapie werden die notwendigen Vitaminkomplexe für Männer eingenommen.
Wenn die Behandlung nicht zur Verbesserung der Leistung beiträgt, werden die reproduktiven Hilfsmethoden wie z IVF und ICSI.
Im Extremfall (und ein solches Bedürfnis entsteht nur im Falle einer genetischen Pathologie bei einem Menschen, einer irreparablen Gesamtpathologie der Spermatogenese), können für die Befruchtung Spendersamen erforderlich sein. Es wäre ein Wunsch, Kinder zu haben, und die Art und Weise, wie die moderne Medizin aussieht.
Bewertungen
Männer geben nur ungern Rückmeldungen über die Diagnose einer solchen Diagnose im Internet ab, aber unter ihnen kann man immer noch sehr informativ sein. Erstens kommen die meisten, die sich bereits für das Spermogramm entschieden haben, zu einer erstaunlichen Entdeckung in ihrer Einfachheit - dies ist nicht gruselig, nicht ekelhaft und überhaupt nicht peinlich. Es gibt absolut nichts, worüber man sich bei dieser Diagnose schämen muss.
Zweitens sind die Ergebnisse erschöpfend und auf dieser Grundlage wird klar, in welche Richtung das Paar weiter vorgehen soll - beginnen Sie die Behandlung oder prüfen Sie zusätzlich den Gesundheitszustand der weiblichen Familienhälfte.
Die Analyse ist nicht teuer, sie kann in jeder Stadt durchgeführt werden, da viele Kliniken einen solchen Service anbieten.
Wie man das Sperma richtig durchlässt, siehe folgendes Video.