Tabelle der Wahrscheinlichkeit eines Rh-Konflikts während der Schwangerschaft, deren Folgen und Prävention
Die gebärende Zeit ist eine der schönsten im Leben einer Frau. Jede zukünftige Mutter möchte ruhig für die Gesundheit des Babys sein, um die Wartezeit der Zugabe zu genießen. Aber jede zehnte Frau hat statistisch gesehen Rh-negatives Blut, und diese Tatsache beunruhigt sowohl die schwangere Frau selbst als auch die Ärzte, die sie beobachten.
Was ist die Möglichkeit des Rhesus-Konflikts zwischen Mutter und Kind und welche Gefahr besteht in diesem Artikel?
Was ist das?
Wenn eine Frau und ihr zukünftiger Karapuz unterschiedliche Blutwerte haben, kann eine immunologische Unverträglichkeit auftreten, die als Rh-Konflikt bezeichnet wird. Die Vertreter der Menschheit, die einen Rh-Faktor mit a + haben, haben ein spezifisches Protein D, das rote Blutkörperchen enthält. Eine Person mit Rh hat keinen negativen Wert für dieses Protein.
Wissenschaftler wissen immer noch nicht genau, warum manche Menschen ein bestimmtes Rhesus-Makakenprotein haben, andere dagegen nicht. Tatsache ist jedoch, dass rund 15% der Weltbevölkerung nichts mit Makaken gemeinsam haben, ihr Rh-Faktor ist negativ.
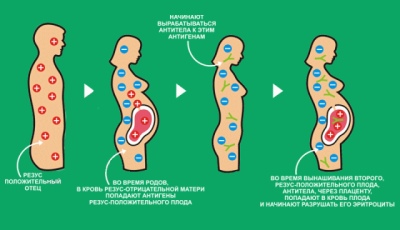
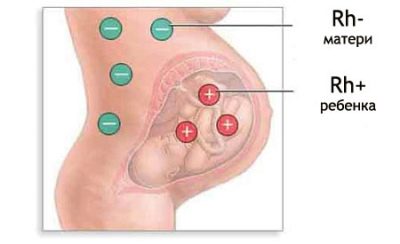
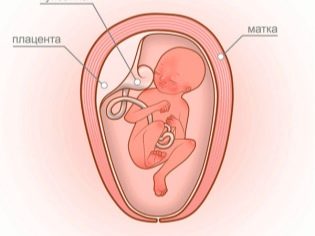
Es findet ein ständiger Austausch zwischen der Schwangeren und dem Kind durch den uteroplazentaren Blutfluss statt. Wenn die Mutter einen negativen Rh-Faktor hat und das Baby einen positiven Wert hat, ist Protein D, das in ihren Körper gelangt, für die Frau nichts anderes als ein außerirdisches Protein.
Mutter Immunität beginnt sehr schnell auf den ungebetenen Gast zu reagieren, und Wenn die Proteinkonzentration hohe Werte erreicht, beginnt der Rhesuskonflikt. Dies ist ein erbarmungsloser Krieg, den die Immunabwehr einer schwangeren Frau dem Kind als Quelle für Fremdprotein-Antigen erklärt.
Immunzellen zerstören mithilfe eines speziellen Antikörpers die roten Blutkörperchen des Babys.
Der Fötus leidet, die Frau erlebt Sensibilisierung, die Folgen können sehr traurig sein, sogar bis zum Tod des Babys im Mutterleib, zum Tod des Babys nach der Geburt oder Geburt eines behinderten Kindes.
Ein Rhesus-Konflikt kann bei einer schwangeren Frau mit Rh (-) auftreten, wenn die Krume die Blutmerkmale des Vaters erbt, d. H. Rh (+).
Sehr viel seltener wird die Unverträglichkeit nach einem solchen Indikator wie der Blutgruppe gebildet, wenn sich die Gruppen von Mann und Frau unterscheiden. Das heißt, eine schwangere Frau, deren eigener Rh-Faktor positive Werte hat, muss sich keine Sorgen machen.
Es gibt keinen Grund zur Sorge und Familien mit demselben negativen Rh-Wert, aber dieser Zufall kommt selten vor, da bei den 15% der Menschen mit "negativem" Blut - die große Mehrheit des gerechten Geschlechts - Männer mit solchen Blutcharakteristiken nur 3% sind.
Die eigene Hämatopoese beginnt im Mutterleib bei etwa 8 Schwangerschaftswochen. Und von diesem Moment an wird in den mütterlichen Blutuntersuchungen eine kleine Anzahl von fötalen roten Blutkörperchen vom Labor bestimmt. Aus dieser Zeit ergibt sich die Möglichkeit des Rhesus-Konflikts.
Wahrscheinlichkeitstabellen
Aus genetischer Sicht wird die Vererbungswahrscheinlichkeit der Hauptmerkmale des Blutes - der Gruppe und des Rh-Faktors von Vater oder Mutter gleichermaßen auf 50% geschätzt.
Es gibt Tabellen, mit denen Sie die Risiken eines Rh-Konflikts während der Schwangerschaft einschätzen können. Mit der Zeit geben gewichtete Risiken Ärzten Zeit, die Folgen zu minimieren. Leider kann die Medizin den Konflikt nicht vollständig beseitigen.
Rh-Faktor
Papa Rhesus-Faktor | Mom Rhesus-Faktor | Fötus-Rhesus-Faktor | Wird es einen Konflikt geben? |
Positiv (+) | Positiv (+) | Positiv (+) | Nein |
Positiv (+) | Negativ (-) | Positiv oder negativ mit einer Wahrscheinlichkeit von 50% | Konfliktwahrscheinlichkeit - 50% |
Negativ (-) | Positiv (+) | Positiv oder negativ mit einer Wahrscheinlichkeit von 50% | Nein |
Negativ (-) | Negativ (-) | Negativ (-) | Nein |
Nach Blutgruppe
Dads Blutgruppe | Mamas Blutgruppe | Baby-Blutgruppe | Wird es einen Konflikt geben? |
0 (zuerst) | 0 (zuerst) | 0 (zuerst) | Nein |
0 (zuerst) | A (Sekunde) | 0 (erste) oder A (zweite) | Nein |
0 (zuerst) | B (dritter) | 0 (erste) oder B (dritte) | Nein |
0 (zuerst) | AB (vierter) | A (zweiter) oder B (dritter) | Nein |
A (Sekunde) | 0 (zuerst) | 0 (erste) oder A (zweite) | Konfliktwahrscheinlichkeit - 50% |
A (Sekunde) | A (Sekunde) | A (Sekunde) oder 0 (Erste) | Nein |
A (Sekunde) | B (dritter) | Beliebig (0, A, B, AB) | Konfliktwahrscheinlichkeit - 25% |
A (Sekunde) | AB (vierter) | 0 (erster), A (zweiter) oder AB (vierter) | Nein |
B (dritter) | 0 (zuerst) | 0 (erste) oder B (dritte) | Konfliktwahrscheinlichkeit - 50% |
B (dritter) | A (Sekunde) | Beliebig (0, A, B, AB) | Konfliktwahrscheinlichkeit - 50% |
B (dritter) | B (dritter) | 0 (erste) oder B (dritte) | Nein |
B (dritter) | AB (vierter) | 0 (erster), A (zweiter) oder AB (vierter) | Nein |
AB (vierter) | 0 (zuerst) | A (zweiter) oder B (dritter) | Die Konfliktwahrscheinlichkeit beträgt 100%. |
AB (vierter) | A (Sekunde) | 0 (erster), A (zweiter) oder AB (vierter) | Konfliktwahrscheinlichkeit - 66% |
AB (vierter) | B (dritter) | 0 (erster), B (dritter) oder AB (vierter) | Konfliktwahrscheinlichkeit - 66% |
AB (vierter) | AB (vierter) | A (zweiter), B (dritter) oder AB (vierter) | Nein |
Ursachen des Konflikts
Die Wahrscheinlichkeit der Entwicklung eines Rhesus-Konflikts hängt stark davon ab, wie und wie die erste Schwangerschaft der Frau endete.
Sogar eine „negative“ Mutter kann ein positives Baby gebären, da die Immunität der Frau während der ersten Schwangerschaft keine Zeit hat, um eine tödliche Menge an Antikörpern gegen Protein D zu entwickeln. Hauptsache, sie wird vor der Schwangerschaft nicht transfiziert, wobei der Rhesus nicht berücksichtigt wird, wie es manchmal im Notfall der Fall ist lebensrettende Situationen.
Wenn die erste Schwangerschaft mit einer Fehlgeburt oder einem Schwangerschaftsabbruch endete, ist die Wahrscheinlichkeit eines Rh-Konflikts während der zweiten Schwangerschaft erheblich erhöht, da das Blut der Frau bereits frühzeitig Antikörper für einen Angriff bereit hält.
Bei Frauen die erlitt ein Kaiserschnitt bei der ersten Geburt, die Konfliktwahrscheinlichkeit während der zweiten Schwangerschaft ist um 50% höher im Vergleich zu Frauen, die auf natürliche Weise ein erstgeborenes Kind zur Welt brachten.
Wenn die erste Geburt problematisch war, musste die Plazenta manuell getrennt werden, es kam zu Blutungen, dann steigt auch die Wahrscheinlichkeit einer Sensibilisierung und eines Konflikts in der nachfolgenden Schwangerschaft.
Gefahr für die zukünftige Mutter mit einem negativen Rh-Faktor in Blut und Erkrankungen während der Tragzeit des Babys. Influenza, akute respiratorische Virusinfektionen, Präeklampsie, Diabetes in der Anamnese können eine Verletzung der Struktur auslösen Zotten des Chorion, und die Immunität der Mutter wird anfangen, für das Baby schädliche Antikörper zu produzieren.
Nach der Geburt verschwinden die Antikörper, die beim Transport der Krümel entstanden sind, nirgendwo. Sie sind ein langfristiges Gedächtnis der Immunität. Nach der zweiten Schwangerschaft und Geburt wird die Anzahl der Antikörper noch größer als nach der dritten und den folgenden.
Gefahr
Die Antikörper, die die mütterliche Immunität erzeugt, sind sehr klein und können leicht in die Plazenta in den Blutstrom der Krümel eindringen. Sobald sich das Baby im Blut befindet, hemmen die Schutzzellen der Mutter die Funktion der Blutbildung des Fötus.
Das Kind leidet an Sauerstoffmangel, da die abbauenden roten Blutkörperchen die Träger dieses lebenswichtigen Gases sind.
Neben Hypoxie kann sich eine fötale hämolytische Erkrankung entwickeln.und später das Neugeborene. Es ist von schwerer Anämie begleitet. Der Fetus erhöht die inneren Organe - Leber, Milz, Gehirn, Herz und Nieren. Das zentrale Nervensystem ist von Bilirubin betroffen, das beim Abbau der roten Blutkörperchen gebildet wird und toxisch ist.
Wenn die Ärzte nicht rechtzeitig Maßnahmen ergreifen, kann das Baby in utero sterben, tot geboren werden und mit schweren Schäden an der Leber, dem zentralen Nervensystem und den Nieren geboren werden. Manchmal sind diese Läsionen nicht mit dem Leben kompatibel, manchmal führen sie zu einer tiefen lebenslangen Behinderung.
Diagnose und Symptome
Die Frau selbst kann die Symptome des sich entwickelnden Konflikts ihrer Immunität mit dem Blut des Fötus nicht fühlen. Es gibt keine solchen Symptome, die die werdende Mutter über den Zerstörungsprozess in ihr ahnen könnte. Die Labordiagnostik kann jedoch jederzeit die Konfliktdynamik erkennen und verfolgen.
Um dies zu tun, nimmt eine schwangere Frau mit Rh-negativem Blut, unabhängig von der Gruppe und dem Rh-Blutfaktor des Vaters, eine Blutprobe aus einer Vene auf den Gehalt an Antikörpern ab. Die Analyse wird mehrmals im Verlauf der Schwangerschaft durchgeführt, wobei der Zeitraum von 20 bis 31 Wochen der Schwangerschaft als besonders gefährlich angesehen wird.
Wie schwerwiegend der Konflikt ist, besagt der Antikörpertiter als Ergebnis von Laboruntersuchungen. Der Arzt berücksichtigt auch den Reifegrad des Fötus, denn je älter das Baby im Mutterleib ist, desto leichter kann es einem Immunangriff widerstehen.
Auf diese Weise, ein Titer von 1: 4 oder 1: 8 für einen Zeitraum von 12 Wochen der Schwangerschaft ist ein sehr alarmierender Indikatorund ein ähnlicher Antikörpertiter über einen Zeitraum von 32 Wochen wird beim Arzt keine Panik auslösen.
Wenn ein Titer erkannt wird, wird die Analyse häufiger durchgeführt, um dessen Dynamik zu beobachten. In schweren Konflikten wächst der Titer schnell - 1: 8 kann sich in ein, zwei Wochen in 1: 16 oder 1: 32 verwandeln.
Eine Frau mit Antikörpertitern im Blut muss den Ultraschallraum öfter aufsuchen. Durch Ultraschall wird es möglich sein, die Entwicklung des Kindes zu überwachen. Diese Forschungsmethode liefert ausreichend detaillierte Informationen darüber, ob das Kind an einer hämolytischen Erkrankung leidet und sogar, in welcher Form es vorliegt.
Bei einer ödematösen Form einer hämolytischen Erkrankung des Fötus zeigt ein Ultraschall eine Zunahme der Größe der inneren Organe und des Gehirns, die Plazenta verdickt sich, die Menge an Fruchtwasser steigt ebenfalls und übersteigt die normalen Werte.
Wenn das geschätzte Fötusgewicht das Zweifache der Norm beträgt, ist dies ein alarmierendes Zeichen. - Das fötale Ödem ist nicht ausgeschlossen, was im Mutterleib tödlich sein kann.
Eine hämolytische Erkrankung des Fötus, die mit einer Anämie einhergeht, kann nicht im Ultraschall gesehen werden, kann aber indirekt im CTG diagnostiziert werden, da die Anzahl der Bewegungen des Fötus und deren Charakter das Vorliegen einer Hypoxie anzeigen.
Über Läsionen des Zentralnervensystems wird erst nach der Geburt des Kindes bekannt, diese Form der hämolytischen Erkrankung des Fötus kann zu einer Verzögerung der Entwicklung des Babys, zu Hörverlust führen.
Diagnostische Ärzte in der Geburtsklinik werden vom ersten Tag an eingesetzt, an dem eine Frau mit einem negativen Rh-Faktor auf dem Konto eingestellt wird. Sie werden berücksichtigen, wie viele Schwangerschaften waren, wie sie endeten, ob bereits Kinder mit hämolytischen Erkrankungen geboren wurden. All dies wird es dem Arzt ermöglichen, eine mögliche Konfliktwahrscheinlichkeit zu vermuten und dessen Schweregrad vorherzusagen.
Während der ersten Schwangerschaft spendet eine Frau alle zwei Monate Blut, bei der zweiten und den folgenden, einmal im Monat. Nach 32 Schwangerschaftswochen wird die Analyse einmal alle 2 Wochen und ab Woche 35 - jede Woche - durchgeführt.
Wenn es einen Antikörpertiter gibt, der zu irgendeinem Zeitpunkt nach 8 Wochen auftreten kann, können zusätzliche Untersuchungsmethoden vorgeschrieben werden.
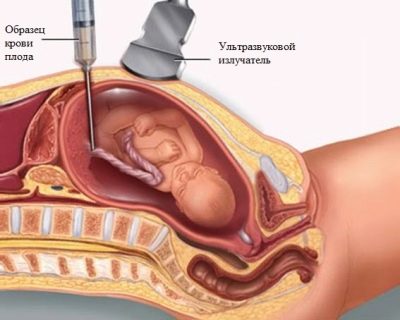
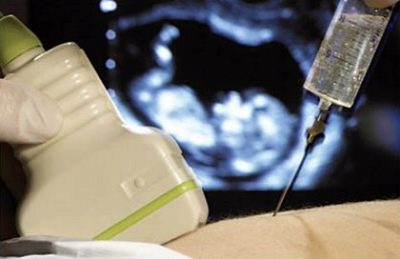
Bei einem hohen Titer, der das Leben eines Kindes bedroht, kann ein Verfahren zur Cordozentese oder Amniozentese verschrieben werden. Verfahren unter Ultraschallkontrolle.
Wenn die Amniozentese mit einer speziellen Nadel injiziert wird, wird eine bestimmte Menge Fruchtwasser zur Analyse genommen.
Bei der Cordozentese wird der Nabelschnur Blut entnommen.
Diese Analysen ermöglichen es zu beurteilen, welche Blutgruppe und welcher Rh-Faktor von einem Baby geerbt wird, wie stark seine roten Blutkörperchen betroffen sind, wie hoch der Bilirubinspiegel im Blut ist, ob Hämoglobin und mit 100% iger Wahrscheinlichkeit das Geschlecht des Kindes bestimmt.
Diese invasiven Verfahren sind freiwillig, Frauen sind nicht dazu gezwungen. Trotz des modernen Entwicklungsstandes medizinischer Technologien können Interventionen wie Kardozentese und Amniozentese zu Fehlgeburten oder Frühgeburten sowie zum Tod oder zur Infektion eines Kindes führen.
Ein Geburtshelfer und Gynäkologe, der ihre Schwangerschaft leitet, wird die Frau über alle Risiken informieren, die mit der Durchführung von Verfahren oder deren Ablehnung verbunden sind.
Mögliche Auswirkungen und Formen
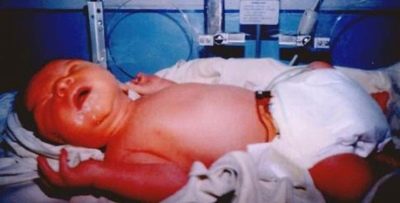
Der Rhesus-Konflikt ist sowohl in der Zeit des Tragens eines Babys als auch nach seiner Geburt gefährlich. Die Krankheit, mit der solche Kinder geboren werden, wird als hämolytische Erkrankung des Neugeborenen (HDN) bezeichnet. Darüber hinaus hängt der Schweregrad von der Menge der Antikörper ab, die die Blutzellen des Babys während der Schwangerschaft angegriffen haben.
Diese Krankheit wird als schwerwiegend angesehen, sie ist immer von einem Abbau der Blutzellen begleitet, der nach der Geburt, Ödemen, Gelbsucht der Haut, schwerer Vergiftung mit Bilirubin anhält.
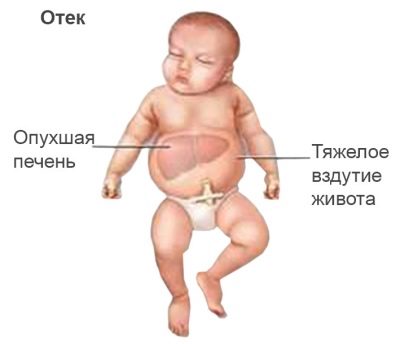
Ödematös
Die schwerwiegendste Form ist die ödematöse Form von HDN. Mit ihr kommt eine Erdnuss sehr blass in die Welt, als sei sie „aufgebläht“, ödematös mit mehreren inneren Ödemen. Solche Krümel sind leider in den meisten Fällen bereits tot geboren oder sterben, trotz aller Bemühungen von Spezialisten für Wiederbelebung und Neonatologen, sie sterben so schnell wie möglich von einigen Stunden bis zu mehreren Tagen.
Ikterisch
Die ikterische Form der Krankheit wird als günstiger angesehen. Ein paar Tage nach der Geburt „bekommen“ diese Babys eine reich gelbliche Gesichtsfarbe, und dieser Gelbsucht hat nichts mit dem üblichen physiologischen Gelbsucht von Neugeborenen zu tun.
Das Baby hat eine leicht vergrößerte Leber und Milz, Blutuntersuchungen zeigen Anämie. Der Bilirubinspiegel im Blut steigt schnell an. Wenn Ärzte diesen Prozess nicht aufhalten können, kann die Krankheit in die Gelbsucht gehen.
Nuklear
Ein nuklearer HDN-Typ ist durch Läsionen des zentralen Nervensystems gekennzeichnet. Das Neugeborene kann Krämpfe bekommen, er kann unwillkürlich seine Augen bewegen. Der Tonus aller Muskeln wird reduziert, das Kind ist sehr schwach.
Bei der Ablagerung von Bilirubin in der Niere kommt es zu dem sogenannten Bilirubin-Infarkt. Eine stark vergrößerte Leber kann normalerweise die ihr von Natur aus zugewiesenen Funktionen nicht erfüllen.
Prognose
In der Prognose für HDN sind Ärzte immer sehr vorsichtig, da es kaum vorhersagbar ist, wie Schäden am Nervensystem und Gehirn die Krümelentwicklung in der Zukunft beeinflussen werden.
Kinder erhalten Entgiftungsinfusionen unter Wiederbelebung, und häufig besteht Bedarf für eine Ersatztransfusion von Blut oder Spenderplasma.Wenn das Kind für 5-7 Tage nicht an einer Lähmung des Atmungszentrums stirbt, ändern sich die Vorhersagen jedoch in positivere, und sie sind eher bedingt.
Nach einer hämolytischen Erkrankung des Neugeborenen saugen die Kinder schlecht und träge, sie haben Appetitlosigkeit, Schlafstörungen und neurologische Anomalien.
Sehr oft (aber nicht immer) kommt es bei solchen Kindern zu einer erheblichen Verzögerung der geistigen und intellektuellen Entwicklung, sie sind häufiger krank und es können Hör- und Sehstörungen beobachtet werden. Fälle einer anämischen hämolytischen Krankheit enden am erfolgreichsten, nachdem der Hämoglobinspiegel im Blut der Krümel angehoben werden kann, entwickelt er sich ganz normal.
Der Konflikt, der sich nicht aufgrund des Unterschieds der Rh-Faktoren, sondern wegen der Unterschiede in den Blutgruppen entwickelt hat, verläuft leichter und hat normalerweise keine derart verheerenden Auswirkungen. Trotz dieser Unverträglichkeit besteht jedoch eine Chance von 2%, dass das Baby nach der Geburt ernsthafte Störungen des Zentralnervensystems hat.
Die Konsequenzen des Konflikts für die Mutter sind minimal. Sie kann das Vorhandensein von Antikörpern in keiner Weise spüren, Schwierigkeiten können nur während der nächsten Schwangerschaft auftreten.
Behandlung
Wenn eine schwangere Frau einen positiven Antikörpertiter im Blut hat, ist dies kein Grund zur Panik, sondern ein Grund, mit der Therapie zu beginnen und von der schwangeren Frau ernsthaft behandelt zu werden.
Es ist unmöglich, eine Frau und ihr Baby vor einem solchen Phänomen wie Inkompatibilität zu retten. Medikamente können jedoch die Risiken und Auswirkungen mütterlicher Antikörper auf ein Baby minimieren.
Frauen werden dreimal während der Schwangerschaft verschrieben, auch wenn während der Trächtigkeit keine Antikörper auftreten. Nach 10-12 Wochen, nach 22-23 Wochen und nach 32 Wochen wird der werdenden Mutter empfohlen, Vitamine, Eisenpräparate, Kalziumpräparate, Stoffwechselverstärker und Sauerstofftherapie einzunehmen.
Wenn bis zu 36 Wochen der Schwangerschaftszeit die Titer nicht aufgetaucht sind oder niedrig sind und die Entwicklung des Kindes keine Besorgnis des Doktors hervorruft, darf die Frau von sich aus natürlich gebären.
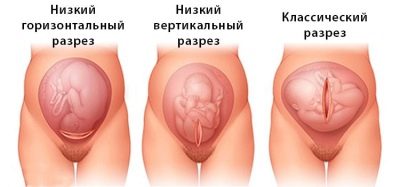
Wenn die Bildunterschriften hoch sind, ist der Zustand des Kindes schwerwiegend, dann kann die Auslieferung vorab per Kaiserschnitt erfolgen. Ärzte versuchen, die schwangere Frau vor der 37. Schwangerschaftswoche mit Medikamenten zu unterstützen, damit das Kind die Möglichkeit hat, zu „reifen“.
Eine solche Gelegenheit ist leider nicht immer verfügbar. Manchmal müssen Sie sich für einen früheren Kaiserschnitt entscheiden, um das Leben des Kindes zu retten.
In einigen Fällen, wenn das Baby eindeutig nicht bereit ist, in diese Welt zu kommen, es aber auch sehr gefährlich ist, im Mutterleib zu bleiben, führen sie intrauterine Bluttransfusionen mit dem Fötus durch. Alle diese Aktionen werden unter der Kontrolle eines Ultraschallscanners ausgeführt. Jede Bewegung des Hämatologen wird so kalibriert, dass das Baby nicht beschädigt wird.
In der Anfangsphase können andere Methoden zur Verhinderung von Komplikationen angewendet werden. Es gibt also eine Methode, ein schwangeres Stück Haut ihres Mannes zu feilen. Das Hauttransplantat wird normalerweise an der lateralen Oberfläche des Brustkorbs implantiert.
Während die Immunität der Frau alle Kräfte auslöst, um das für sie fremde Hautfragment (vor einigen Wochen) abzustoßen, ist die immunologische Belastung des Kindes etwas verringert. Die Wirksamkeit dieser Methode mindert die wissenschaftlichen Debatten nicht, aber das Feedback von Frauen, die solche Verfahren durchlaufen haben, ist ziemlich positiv.
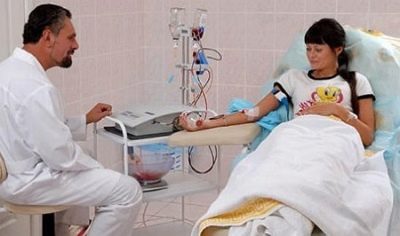
In der zweiten Schwangerschaftshälfte kann die werdende Mutter bei etabliertem Konflikt Plasmapherese-Sitzungen erhalten. Dadurch werden die Menge und Konzentration der Antikörper im Körper der Mutter etwas verringert, und die negative Belastung des Babys nimmt vorübergehend ab.
Die Plasmopherese sollte eine schwangere Frau nicht erschrecken, es gibt nicht so viele Kontraindikationen. Erstens handelt es sich um SARS oder eine andere Infektion im akuten Stadium und zweitens die Gefahr einer Fehlgeburt oder Frühgeburt.
Es werden ungefähr 20 Sitzungen durchgeführt, bei einer Prozedur werden ungefähr 4 Liter Plasma gereinigt.Zusammen mit der Infusion von Spenderplasma werden Proteinpräparate injiziert, die für Mutter und Baby notwendig sind.
Die Babys, die an einer hämolytischen Erkrankung gelitten haben, werden regelmäßig von einem Neurologen untersucht, Massagen in den ersten Monaten nach der Geburt zur Verbesserung des Muskeltonus sowie Vitamintherapie-Kurse.
Prävention
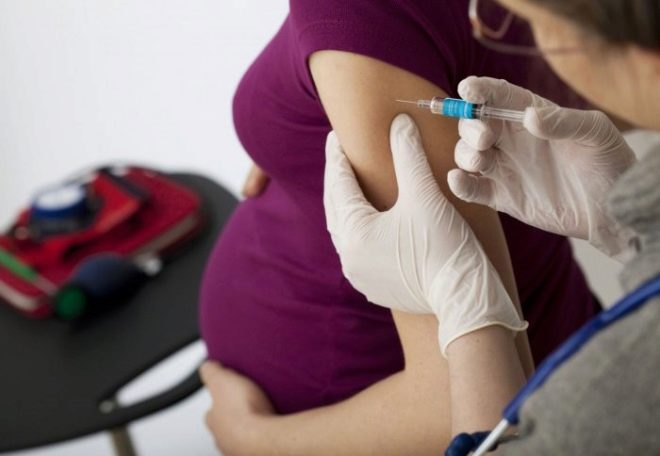
Eine schwangere Frau in der 28. und 32. Woche erhält eine Art Impfung - Anti-Rhesus-Immunglobulin wird verabreicht. Das gleiche Medikament muss der gebürtigen Frau nach der Geburt spätestens 48-72 Stunden nach der Geburt des Babys verabreicht werden. Dies reduziert die Konfliktwahrscheinlichkeit in nachfolgenden Schwangerschaften um 10 bis 20%.
Wenn ein Mädchen ein negatives Rh hatSie sollte über die Folgen einer Abtreibung während der ersten Schwangerschaft Bescheid wissen. Der faire Sex ist also wünschenswert bewahren Sie die erste Schwangerschaft um jeden Preis auf.
Eine Bluttransfusion ohne Berücksichtigung des Rh-Zubehörs des Spenders und Empfängers ist nicht zulässig, insbesondere wenn der Empfänger sein eigenes Rh mit einem "-" - Zeichen hat. Wenn eine solche Transfusion stattfindet, sollte der Frau so schnell wie möglich ein Anti-Rhesus-Immunglobulin verabreicht werden.
Eine vollständige Garantie, dass es keinen Konflikt gibt, kann nur von einem Rh-negativen Mann gegeben werden, vorzugsweise mit der gleichen Blutgruppe wie der von ihm gewählten. Wenn dies nicht möglich ist, sollten Sie die Schwangerschaft nicht verschieben oder aufgeben, nur weil Männer und Frauen unterschiedliches Blut haben. In solchen Familien spielt die Planung einer zukünftigen Schwangerschaft eine wichtige Rolle.
Eine Frau, die Mutter werden möchte, muss Bluttests zum Nachweis von Antikörpern gegen Protein D durchführen, bevor eine „interessante Situation“ einsetzt. Wenn Antikörper nachgewiesen werden, bedeutet dies nicht, dass die Schwangerschaft unterbrochen werden muss oder Sie nicht schwanger sein können. Die moderne Medizin weiß nicht, wie sie den Konflikt beseitigen kann, weiß jedoch, wie sie die Folgen für das Kind minimieren kann.
Die Einführung von Anti-Rhesus-Immunglobulin ist für Frauen wichtig, in deren Blut sich keine Antikörper befinden, die nicht sensibilisiert sind. Sie müssen eine solche Injektion nach einem Schwangerschaftsabbruch vornehmen, sogar nach einer geringen Blutung während der Schwangerschaft, zum Beispiel mit einer leichten Ablösung der Plazenta, nach einer Operation für eine Eileiterschwangerschaft. Wenn bereits Antikörper vorhanden sind, sollten Sie von der Impfung keinen besonderen Effekt erwarten.
Häufige Fragen
Kann ich stillen?
Wenn eine Frau mit einem negativen Rhesus ein Baby mit einem positiven Rh-Faktor geboren hat und keine hämolytische Erkrankung vorliegt, ist das Stillen nicht kontraindiziert.
Babys, die einen Immunangriff erlebt haben und mit einer hämolytischen Erkrankung des Neugeborenen geboren wurden, werden zwei Wochen nach Einführung der Immunglobulin-Mutter nicht zum Essen von Muttermilch empfohlen. In Zukunft wird die Entscheidung über das Stillen von Neonatologen getroffen.
Bei schwerer hemiliac Krankheit wird Stillen nicht empfohlen. Zur Unterdrückung der Stillzeit werden Frauen nach der Geburt Hormone verschrieben, die die Milchproduktion unterdrücken, um eine Mastopathie zu verhindern.
Ist es möglich, das zweite Kind ohne Konflikte zu ertragen, wenn während der ersten Schwangerschaft ein Konflikt aufgetreten ist?
Du kannst Vorausgesetzt, das Kind erbt einen negativen Rh-Faktor. In diesem Fall gibt es keinen Konflikt, aber die Antikörper im Blut der Mutter können während der gesamten Trächtigkeitsdauer und in ausreichend hoher Konzentration nachgewiesen werden. Sie haben keine Auswirkungen auf das Baby mit Rh (-) und Sie sollten sich nicht um ihre Anwesenheit sorgen.
Bevor sie erneut schwanger werden, sollten Mama und Papa die Genetik besuchen. Dort erhalten sie umfassende Antworten auf die Wahrscheinlichkeit, dass ihre Kinder ein bestimmtes Blutkennzeichen vererben.
Der Rh-Faktor des Vaters ist unbekannt
Wenn eine zukünftige Mutter in der Geburtsklinik angemeldet wird, wird der Vater des zukünftigen Kindes unmittelbar nach einem negativen Rhesus zu Blutuntersuchungen zu der Sprechstunde eingeladen. Nur so kann der Arzt sicher sein, dass er die genauen Daten von Mutter und Vater kennt.
Wenn der Rhesus des Vaters unbekannt ist und es nicht möglich ist, ihn aus irgendeinem Grund zur Blutspende einzuladen, wenn die Schwangerschaft aus IVF-Spendersamen stammt Frauen werden häufiger auf Antikörper getestetals andere schwangere Frauen mit dem gleichen Blut. Dies geschieht, um den Moment des Beginns des Konflikts nicht zu verpassen, wenn er stattfindet.
Und das Angebot des Arztes, ihren Mann einzuladen, Blut für Antikörper zu spenden, ist ein Grund, den Arzt zu einem kompetenteren Spezialisten zu wechseln. Antikörper im Blut von Männern treten nicht auf, weil sie nicht schwanger werden und auf keine Weise physisch den Fötus während der Schwangerschaft der Frau berühren.
Gibt es einen Einfluss der Fruchtbarkeit?
Es gibt keine solche Verbindung. Das Vorhandensein eines negativen Rhesus bedeutet noch nicht, dass es für eine Frau schwierig sein wird, schwanger zu werden.
Das Fruchtbarkeitsniveau wird durch völlig unterschiedliche Faktoren beeinflusst - schlechte Gewohnheiten, Missbrauch von Koffein, Übergewicht und Erkrankungen des Urogenitalsystems, belastete Anamnese, einschließlich einer Vielzahl von Abtreibungen in der Vergangenheit.
Medizinischer oder Vakuumabort ist für eine Abtreibung in der ersten Schwangerschaft bei einer Rh-negativen Frau nicht gefährlich?
Dies ist ein weit verbreitetes Missverständnis. Und leider ist diese Aussage oft sogar von Ärzten zu hören. Die Methode der Abtreibung spielt keine Rolle. Was immer es ist, die roten Blutkörperchen des Kindes gelangen immer noch in den Blutkreislauf der Mutter und verursachen die Bildung von Antikörpern.
Wenn die erste Schwangerschaft mit einer Abtreibung oder einer Fehlgeburt endete, wie hoch sind die Konfliktrisiken in der zweiten Schwangerschaft?
Tatsächlich ist das Ausmaß solcher Risiken ein relativ relatives Konzept. Niemand kann genau sagen, ob es einen Konflikt gibt oder nicht. Ärzte haben jedoch bestimmte Statistiken, die (ungefähr) die Wahrscheinlichkeit einer Sensibilisierung des weiblichen Körpers nach einer erfolglosen ersten Schwangerschaft einschätzen:
- Kurzfristige Fehlgeburt - + 3% gegenüber einem möglichen zukünftigen Konflikt;
- künstliche Unterbrechung der Schwangerschaft (Abtreibung) - + 7% des wahrscheinlichen zukünftigen Konflikts;
- Eileiterschwangerschaft und Operation zur Beseitigung - + 1%;
- pünktliche Lieferung durch lebenden Fötus - + 15-20%;
- Lieferung durch Kaiserschnitt - + 35-50% auf einen möglichen Konflikt während der nächsten Schwangerschaft.
Wenn also die erste Schwangerschaft einer Frau mit einer Abtreibung endete, die zweite - eine Fehlgeburt, dann wird das Risiko während der dritten Schwangerschaft auf etwa 10 - 11% geschätzt.
Wenn dieselbe Frau beschließt, ein anderes Kind zur Welt zu bringen, vorausgesetzt, die erste Geburt verlief auf natürliche Weise gut, dann beträgt die Wahrscheinlichkeit des Problems mehr als 30%, und wenn die erste Geburt mit einem Kaiserschnitt endete, dann mehr als 60%.
Dementsprechend kann jede Frau mit einem negativen Rh-Faktor, die beabsichtigt hat, wieder Mutter zu werden, die Risiken abwägen.
Zeigt das Vorhandensein von Antikörpern immer an, dass ein Kind krank geboren wird?
Nein, das ist nicht immer der Fall. Das Baby wird durch spezielle Filter geschützt, die sich in der Plazenta befinden, sie hemmen zum Teil aggressive maternale Antikörper.
Eine kleine Menge Antikörper verursacht dem Kind keinen großen Schaden. Wenn die Plazenta jedoch vorzeitig altern kann, wenn die Wassermenge gering ist, die Frau an einer Infektionskrankheit erkrankt ist (sogar bei einem normalen ARVI), und wenn sie Medikamente ohne ärztliche Kontrolle einnimmt, steigt die Wahrscheinlichkeit, dass die Schutzfunktionen der Plazentafilter herabgesetzt werden, und das Risiko, ein krankes Baby zur Welt zu bringen, steigt .
Es sollte beachtet werden, dass Antikörper in der ersten Schwangerschaft, wenn sie auftauchen, eine ziemlich große molekulare Struktur aufweisen, dass es für sie schwierig sein kann, den Schutz zu "durchdringen", aber wenn die Schwangerschaft wiederholt wird, sind die Antikörper kleiner, mobiler, schneller und "böser", sodass der immunologische Angriff stärker wird wahrscheinlich.
Hat ein Konflikt während der Schwangerschaft trotz aller Vorhersagen und Tabellen zwei negative Eltern?
Dies kann nicht ausgeschlossen werden, obwohl alle vorhandenen genetischen Tabellen und Lehren darauf hindeuten, dass die Wahrscheinlichkeit gegen Null geht.
Eines der drei Mutter-Vater-Kinder kann eine Schimäre sein.Chimärismus bei Menschen manifestiert sich manchmal in der Tatsache, dass, sobald Blut von einer anderen Gruppe oder Rhesus transfundiert wurde, „Wurzeln schlägt“ und eine Person der Träger von Geninformationen über zwei Arten von Blut auf einmal ist. Dies ist ein sehr seltenes und unerforschtes Phänomen, obwohl erfahrene Ärzte und es wird niemals ein Rabatt gewährt.
Alles, was mit der Genetik zu tun hat, ist noch nicht gut verstanden, und jede "Überraschung" kann von der Natur erhalten werden.
In der Geschichte gibt es mehrere Fälle, in denen eine Mutter mit Rh (-) und ein Vater mit ähnlichem Rhesus ein Baby mit positivem Blut und hämolytischer Erkrankung hatten. Die Situation erfordert ein sorgfältiges Studium.
Weitere Informationen zur Wahrscheinlichkeit eines Rh-Konflikts während der Schwangerschaft finden Sie im folgenden Video.